Una reacción del sistema inmune compromete e inflama los intestinos durante toda la vida.
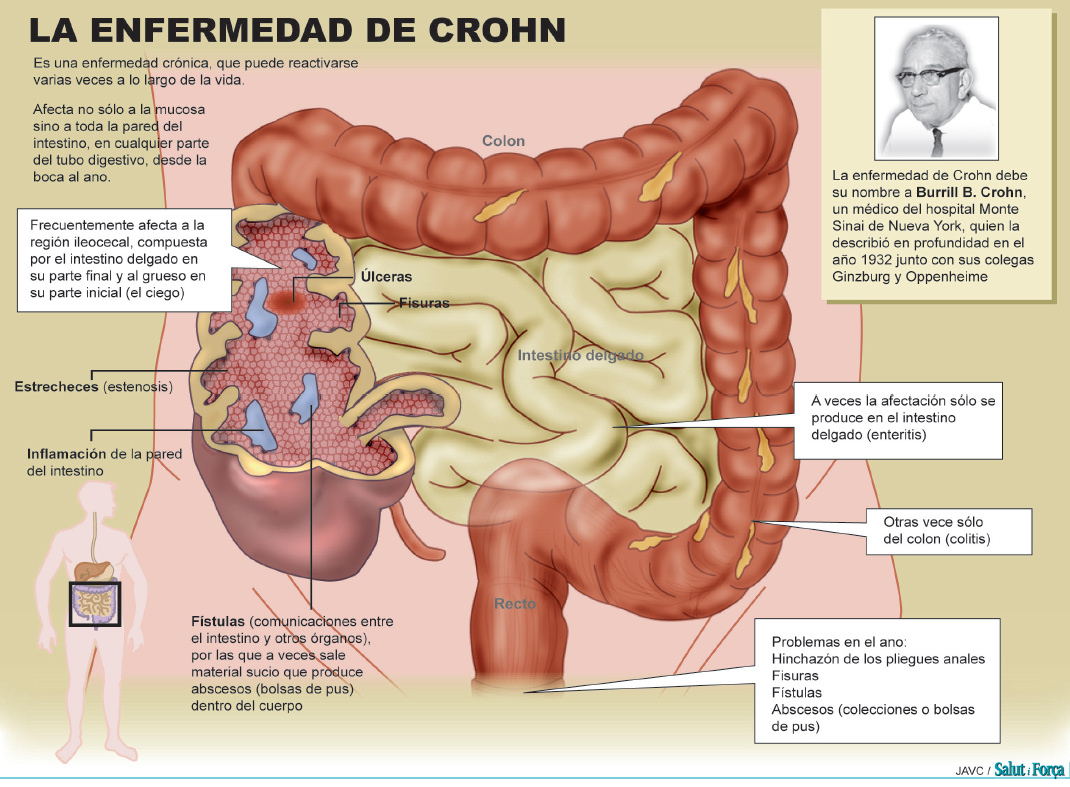
La enfermedad de Crohn es una afección caracterizada porque partes del tubo digestivo resultan inflamadas. Esta inflamación afecta al extremo inferior del intestino delgado y el comienzo del intestino grueso en la mayoría de las ocasiones, aunque también puede ocurrir en cualquier parte del tubo digestivo desde la boca hasta el extremo del recto (ano). La enfermedad de Crohn es una forma de esas patologías que se denominan enfermedad intestinal inflamatoria (EII).
La causa que genera la enfermedad de Crohn se desconoce. Al parecer se trata de una afección que aparece cuando el sistema inmunitario del propio cuerpo ataca por error y destruye el tejido corporal sano, es decir, lo que se denomina un trastorno del sistema autoinmune, como es el caso, por ejemplo, del reuma. Lo que sucede en estos casos es que cuando partes del tubo digestivo se hinchan o inflaman las paredes intestinales resultan engrosadas.
Los principales síntomas de la enfermedad de Crohn son el dolor abdominal (es decir, en el área del vientre) con aparición de cólicos; fiebre, fatiga, inapetencia, sensación de que necesita defecar, aun cuando sus intestinos ya estén vacíos. Puede implicar esfuerzo, dolor y cólicos, diarrea acuosa tal vez con sangre. También puede generar pérdida de peso, estreñimiento, úlceras o inflamación de los ojos, drenaje de pus, moco o heces del área alrededor del recto o el ano.
También pueden aparecer hinchazón y dolor articular, úlceras bucales, sangrado rectal y sangre en las heces, encías sangrantes o protuberancias (nódulos) rojas y sensibles bajo la piel que pueden convertirse en úlceras cutáneas.
Naturalmente, todos estos síntomas dependen de la parte del tubo digestivo que esté afectada. Estos síntomas fluctúan de leves a graves, y pueden aparecer y desaparecer con períodos de reagudizaciones que el paciente conoce y describe.
¿Por qué se sufre la enfermedad de Crohn? Los factores que pueden jugar un papel determinante en su aparición van de la tendencia genética, factores ambientales, la tendencia del cuerpo a reaccionar en forma exagerada a bacterias normales en los intestinos, y a otros factores como el tabaquismo. La enfermedad de puede presentarse a cualquier edad, pero generalmente se aparece en personas entre los 15 y los 35 años y probablemente haya que controlarla toda la vida.
Los exámenes para diagnosticar la enfermedad de Crohn abarcan la realización de un enema opaco o tránsito esofagogastroduodenal, la colonoscopia o sigmoidoscopia, un TAC de abdomen, la endoscopia por cápsula, una resonancia magnética del abdomen o una Enteroscopia. En algunos casos, explican los especialistas, se puede realizar un coprocultivo para descartar otras causas posibles de los síntomas que en un principio señalan la existencia de un caso de Crohn.
Esta enfermedad se presenta en diversas modalidades. Desde mediados del año 2006, se acepta la llamada clasificación de Montreal, que fue propuesta por la Organización Mundial de Gastroenterología, y que clasifica a los pacientes en función de la edad de comienzo, localización de la enfermedad y comportamiento de esta. En cuanto a la edad de comienzo, se distinguen los tipos A1 (menos de 16 años), A2 (de 16 a 40) y A3 (más de 40).
En cuanto a la localización, L1 (íleon y quizás zonas vecinas del ciego), L2 (colon solo) y L3 (suma de L1 y L2). Se añade «+L4» en caso de que el paciente tenga afectada la parte alta del tubo digestivo (esófago, estómago, duodeno, yeyuno o íleon proximal). En cuanto al comportamiento, B1 (tipo inflamatorio, predominan las manifestaciones de inflamación), B2 (tipo estenosante, predominan las estenosis o estrecheces en el tubo digestivo) y B3 (tipo perforante, predominan las fístulas y fisuras). Si hay afectación de la región anal, se añade «+P».
Así, una persona que comienza con la enfermedad a los 30 años, tiene afectado el colon y el esófago, y tiene un patrón con estrecheces de intestino y, además, fístulas en el ano, tiene patrón A2, L2+L4, B2+p.
Dependiendo del lugar de la inflamación se clasifica el Crohn en Ileocolitis, es la forma más común, afecta la parte inferior del intestino delgado (íleon) y el intestino grueso (colon); Enteritis de Crohn, afecta al intestino delgado en general, Ileítis, que afecta al íleon o porción final del intestino delgado; Enfermedad de Crohn gastroduodenal, que causa inflamación en el estómago y la primera parte del intestino delgado, denominada duodeno; Yeyunoileítis, que ocasiona parches de inflamación desiguales en la mitad superior del intestino delgado (yeyuno); Colitis de Crohn (granulomatosa), que afecta al colon.
La enfermedad se caracteriza por períodos de actividad (brotes) e inactividad (remisión). Estos períodos varían según los pacientes, en algunos la remisión dura años; sin embargo en otros se pueden producir brotes continuos. Las fases de remisión se caracterizan por la ausencia de síntomas, mientras en las fases de actividad se presentan mayoritariamente dolores abdominales, diarrea, vómitos, obstrucciones, fiebre, pérdida de apetito y pérdida de peso.
A día de hoy, todavía no se conocen con exactitud los mecanismo biológicos que dan lugar a la aparición de cada una de las manifestaciones extraintestinales.
Aun así, se piensa que en alguna de ellas está implicado el sistema inmune, mientras que otras se producen como consecuencia de alteraciones anatómicas y metabólicas producidas por la Enfermedad de Crohn. Pero lo cierto es que se producen este tipo de afecciones ajenas a los intestinos y que hay que conocer.
Así, pueden darse manifestaciones osteoraticulares, constituidas en dos grupos. Las manifestaciones articulares aparecen en un 20-30% de pacientes y se subdividen en, artropatía periférica y axial.
Dentro de la artropatía periférica se incluye la Artritis tipo I y II. LA artropatía axial es menos frecuente y se subdivide en sacroelitis aislada y la espondilitis anquilosante. La primera cursa sin síntomas, mientras que la segunda es una enfermedad que afecta a la columna vertebral, articulaciones sacroilíacas y la entésitis. Su prevalencia global en la Enfermedad de Crohn oscila entre el 4 y el 10% de los pacientes.
Los síntomas principales de la Espondilitis anquilosante son el dolor lumbar de características inflamatorias, rigidez matutina y tras periodos de inactividad, y la entesitis, típica del tendón de Aquiles y de la planta del pie.
La patología metabólica osea asociada al Crohn constituye un factor de riesgo para el desarrollo de osteoporosis y osteopenia, con una frecuencia que oscila entre un 2-30% y un 40- 50% de los pacientes, respectivamente.
Se han descrito síntomas de alarma que obligan a una pronta valoración médica.
Entre estos se incluyen: Fiebre, Síndrome constitucional (cansancio y pérdida de apetito y peso), pérdida de fuerza o sensibilidad, dolor de tipo neuropático (continuo, quemante, no relacionado con el movimiento), empeoramiento progresivo de los síntomas, pérdida de control de esfínteres con desarrollo de incontinencia anal y/o urinaria.
Entre un 10-20% de pacientes con Crohn presentan manifestaciones cutáneas. Entre las más importantes se incluyen el pérdida de apetito, Pioderma gangrenoso y la Estomatitis aftosa.
Entre un 2 y un 5% de los pacientes con Crohn presentan manifestaciones oculares. Las dos más frecuentes son la Epiescleritis y la Uveítis.
Las causas de la enfermedad de Crohn son desconocidas, por lo que no es curable, pero sí controlable, y la mayoría de las personas pueden hacer una vida normal si se ajustan a los procedimientos terapéuticos adecuados a ese control. El fin del tratamiento es evitar nuevos brotes o reducir la duración de los que surgen. Algunos de los tratamientos son: Tratamiento farmacológico, que sigue siendo la base, y que incluye diversas familias de fármacos. Los glucocorticoides se suelen emplear en los brotes agudos, y los inmunosupresores como la azatioprina, la mercaptopurina o el metotrexato, para mantener el efecto a largo plazo. Últimamente se han desarrollado las llamadas terapias biológicas, como el infliximab y el adalimumab, que consiguen detener la inflamación, a veces de manera importante, aunque no son necesarias en todos los pacientes.
El tratamiento quirúrgico consiste en extirpar la parte de intestino afectada, de modo que la persona queda libre de síntomas a corto plazo. Esta operación nunca es curativa, ya que en la mayoría de los casos la inflamación reaparece cerca del lugar de la cirugía.
El uso de antinflamatorios puede retrasar la recurrencia de la inflamación. Hay casos en que los pacientes han durado hasta más de 15 años sin síntomas.
En el tratamiento por fotoféresis0 el paciente es sometido al procedimiento de fotoféresis extracorpórea con lo cual se ha observado evolución positiva en un importante número de pacientes. El tratamiento dietético no cura la enfermedad, pero sí puede ayudar a la mejora de su sintomatología y a evitar la desnutrición.
Ciertos productos, al margen de los medicamentos, han demostrado tener cierta eficacia.
Son el el caso de los probióticos y el aminoácido llamado L-glutamina, principal carburante del intestino delgado.
Además, la ingesta de ácidos grasos esenciales (omega 3 y 6) ayudarán a restaurar la mucosa intestinal. Si hay estrecheces intestinales se debe reducir el consumo de fibra.
Se suele recomendar a los pacientes que eviten los alimentos que les sienten mal. No obstante, puede ser una buena decisión el derivar al paciente a un nutricionista para que le realice un tratamiento dietoterápico más complejo.
En ocasiones, es necesario tomar ciertos medicamentos para aliviar los síntomas, como pueden ser las resinas tipo colestiramina o colestipol, para reabsorber la bilis que el intestino no es capaz de eliminar.
También a veces se emplean antidiarreicos (siempre con vigilancia médica).
Actualmente se están llevando a cabo numerosas investigaciones en el campo de la farmacogenómica, con el fin de examinar si la dotación genética de un individuo permite determinar su susceptibilidad a la enfermedad o su respuesta al tratamiento. Hoy en día, los estudios genéticos no tienen ninguna aplicabilidad en el día a día.
Hay muchos nuevos tratamientos en estudio para la enfermedad de Crohn. Es necesario destacar algunas líneas de investigación: La primera, que ya se está empleando en parte, son los llamados tratamientos biológicos, que emplean sustancias fabricadas artificialmente pero que imitan a otras que nuestro cuerpo posee.
Ya se emplean el infliximab y el adalimumab. En general, se usan en formas bastante intensas o graves de la enfermedad. Los que ya se conocen ofrecen resultados comprobados en el día a día que han cambiado la vida de muchos pacientes, pero ni sirven a todos, ni son la curación. Estos tratamientos biológicos consisten en apagar durante un pequeño espacio de tiempo la reacción del sistema inmune, lo que deja paso a posibles infecciones. Este corto espacio de tiempo alargado durante varias tomas produce un efecto de desinflamación a largo plazo.
La segunda línea de investigación, es el tratamiento de la infección por micobacterias.
Algunos equipos médicos creen que el causante de la enfermedad de Crohn es una bacteria llamada Mycobacterium avium paratuberculosis (MAP). Esta bacteria produce en el ganado la paratuberculosis, similar a la enfermedad de Crohn. Como es una bacteria capaz de infectar a diversas especies, se cree que una de ellas sería la humana, en que causaría la enfermedad de Crohn.
Un grupo tradicionalmente interesado en este aspecto es el del Dr. Hermon Taylor, en Londres (se pueden consultar vídeos explicativos en la red). No obstante, en otra investigación llevada a cabo en Australia, en donde se trató a un grupo de 213 pacientes, o bien de esta manera o con placebo, 6 los resultados no son concluyentes.
Al cabo de dos años, no hubo diferencias en la evolución de la enfermedad entre los pacientes tratados y los que recibieron placebo. Los medicamentos empleados son conocidos, algunos son antibióticos de la familia de los macrólidos (claritromicina) y otros son fármacos usados contra la tuberculosis clásica (clofazimina, rifabutina). No hay aún, sin embargo, una pauta clara y recomendable.
No hay noticias fehacientes de tratamientos nuevos en esta línea, y antes de que se permita la comercialización, se requiere evidencia médica más sólida. Es de esperar que algunos centros puedan, entretanto, llevar a cabo programas experimentales de tratamiento.
Una tercera línea es el uso de larvas de nematodos (gusanos redondos TSO), que pueden tener algún interés pero de momento se encuentran en fase muy inicial. En un estudio, la administración de larvas de Trichiuris suis durante 24 semanas a 29 pacientes con enfermedad de Crohn demostró resultados notables.
El 79,3% de los pacientes mostraron respuesta al tratamiento y el 72,4% de los pacientes entraron en remisión. Estos estudios no se han repetido y desde hace años no se ha vuelto a hablar de ellos.
En Baleares hay 2.000 pacientes que sufren la Enfermedad Inflamatoria Intestinal (EII), conocida como enfermedad de Crohn. Cada año se diagnostican 120 casos nuevos, según el resultado del estudio europeo IMPACT presentado en Palma hace unos años. El estudio ha sido realizado entre los años 2010 y 2011 con el fin evaluar el impacto de la enfermedad en la vida de los pacientes. La enfermedad de Crohn es una patología crónica propia de los países desarrollados que afecta al intestino y que suele manifestarse en pacientes jóvenes.
De los 4.990 pacientes europeos encuestados, también españoles, el 70% se siente satisfecho del tratamiento recibido, el 51% siente no haber podido contar al especialista algo que era importante y el 63% afirma que les hubiera gustado que se les dedique más tiempo.
El 12% de los pacientes con enfermedad inflamatoria intestinal (EII) tardan hasta cinco años en ser diagnosticados, según los datos del estudio IMPACT, que mide la calidad de vida de los pacientes con enfermedad inflamatoria intestinal.
La encuesta ha sido desarrollada por la Asociación Europea de Pacientes con Enfermedad Inflamatoria (Effca) con un cuestionario online en diez idiomas y con 4.990 respuestas. De ellas, 148 corresponden a residentes en España.
La encuesta incluía variables de calidad de vida y estado del paciente e índices validados de la actividad de la enfermedad.
Los resultados muestran la mejoría en todos los ámbitos de la atención respecto a las cifras registradas con anterioridad, con buenos datos en España respecto a Europa. En opinión de los expertos, los puntos a favor del manejo de la enfermedad en España son la creación de unidades monográficas, la formación de los médicos en este ámbito y la investigación. “Se está haciendo bien en todos estos aspectos, pero en todos ellos se puede mejorar”, recalcaron los expertos en la presentación del estudio.
Problemas como la pérdida de días de trabajo o de colegio a menudo se olvidan en la enfermedad inflamatoria intestinal. Con frecuencia se minusvalora que tiene una repercusión muy importante sobre la situación social y la calidad de vida de los pacientes, con grandes repercusiones laborales y escolares.
Datos del Estudio de las Emociones, un trabajo similar al Impact realizado en 1.600 pacientes españoles, muestran que, con una media de 39 años, el 16% de los pacientes con Crohn están incapacitados para trabajar y, de media, los pacientes pierden tres horas y 24 minutos de su trabajo a la semana a causa de la enfermedad.
Al ser enfermedades crónicas, conllevan afectaciones psicológicas, con riesgo de depresión, angustia y similares, problemas que a su vez dificultan el control de la enfermedad y la adherencia a los tratamientos. Otras comorbilidades habituales son las del tipo articular, cutánea, ocular y en el sistema hepato-biliar.
Los datos del Impact en España muestran que el 80% de los encuestados manifestaron que acudió a un especialista en el primer año de la enfermedad y la mayoría recibieron un diagnóstico final oportuno. El 93% requiso cuidados de urgencia antes de su diagnóstico, un riesgo clínico significativo.
Respecto al tratamiento y el cuidado, el 76% se mostró satisfecho con el tratamiento y el 79% con los resultados quirúrgicos.
El 85% fue admitido en hospitales en los últimos cinco años. El acceso a la terapia biológica se impone cada vez más, pero la mayoría ha utilizado aminosalicilatos y corticosteroides, experimentando los diferentes efectos, y son conscientes de los efectos a largo plazo.
Un 91% de los pacientes tiene acceso a un especialista y el 82% a cuidados especializados, pero un 15% siente que no exista un acceso adecuado a especialistas del sector.
Los especialistas señalan que debe mejorar la calidad de la comunicación en las consultas: un 51% admite no haber podido contar al especialista algo que era importante y el 63% que les hubiera gustado que los especialistas hubieran indagado más en sus preguntas.













6 comentarios. Dejar nuevo
es una pena tener esta enfermedad crohn y no poder compartirlo con la sociedad por miedo. yo fuy al tribunal medico para la minusvalia y le dije al medico que depositava como 4 veces al dia y el medico me dice que eso no son sintomas de la enfermedad que eso es por que estoy mervioso. ese dia me calle y me trage todo lo que tendria que a ver dicho. gracias.
Mi hijo fue diagnosticado de crhon con 12 años ,pero hasta su diagnóstico fueron dos años muy duros sin entender que era lo que estaba padeciendo mi hijo, finalmente ingreso de urgencia en estado crítico, operado de una fistula que llevaba padeciendo casi tres meses.
Creo que es muy importante hacer un diagnóstico lo antes posible y no dejar que la gravedad de la enfermedad sea de tal magnitud que este en peligro la vida del paciente.
hola, Ana. En este momento estoy viendo tu comentario que dejaste en el año 2015. Cómo sigue tu hijo, que ahora debe tener 14?
Hola, tengo 25 años. Padezco la eenfermedad desde antes de los 16 años aunque no me diagnósticaron hasta cerca de los 19 años. Los primeros años fueron duros, médicos de pago, incertidumbre, brotes reiterados, muchas visitas a hospitales. Depresión. Todo eso es un proceso normal. Hoy día tengo una medicación que empecé con más de 5 pastillas y hoy tomo una cada dos días. Hago vida normal, trabajo, hago deporte. Por favor no busquéis respuestas en Internet cuando estéis decaidos/as lo único que conseguiréis es hundiros más. Se puede hacer vida normal, es muy importante tomarse esta enfermedad con positividad y hacer deporte. Comer sano y evitar el alcohol. SE PUEDE SER FELIZ CON UNA ENFERMEDAD CRÓNICA. Sólo hay que ser positivos. FUERZA a todos!!! Algún día encontrarán nuestra cura. Esto va muy rápido. Cada vez hay más gente enferma y tienen que investigar. Buenas tardes
Hola Laura.. Me gustaría hablar mas contigo sibre esto ya que tienes años con eso.. Recientemente acaban de decirme que tengo eso y quisiera saber un poco mas, escribeme por facebook o instagram por favor. Buscar con el nombre Nephtali Sánchez
Realmente la ciencia no ha avanzado como nos gustaría a todos en el caso de la enfermedad de Crohn y aunque esta enfermedad no es mortal en la mayoría de los casos si que es degradante tanto física como mentalmente y creo que las organizaciones y gobiernos deberían oner más enfasis en su cura o tratamiento. Luis